Ce site propose des cours couvrant tous les domaines d’intervention sur le cœur et les vaisseaux, y compris l’aorte, les carotides, les artères rénales, fémorales ou poplités et artères jambières ou cérébrales , l’interventionnel dans les fibromes uterins,mais aussi dans les cancers ,shunt porto cave etc..
Innovations chirurgicales
Grâce à la formation moderne des praticiens et le plateau technique à leur disposition, le CHP de l’Europe et dans le monde est à la pointe de la chirurgie vasculaire par voie endovasculaire.
Ceci permet avec la même efficacité, sans cicatrices et sans surcoût d’améliorer considérablement les suites post opératoires et de permettre un retour à la vie active quasi-immédiat.
Traitement de l’insuffisance veineuse
Qu’est-ce que l’insuffisance veineuse et les varices ?
Qu’est-ce que l’insuffisance veineuse et les varices ?
Les veines permettent de faire remonter le sang dépourvu de l’oxygène jusqu’au cœur. Au niveau des membres inférieurs il existe des veines superficielles et des veines profondes. Le sang veineux circule donc normalement de bas en haut et de la superficie vers la profondeur. Les veines profondes assurent l’essentiel du drainage de la jambe. L’insuffisance veineuse apparaît quand des veines perdent leur capacité à faire remonter le sang. Quand les veines superficielles sont touchées, une stagnation veineuse apparaît au niveau des veines superficielles. Ce sont les varices.
Qui sont les patients concernés ?
L’insuffisance veineuse touche 30 % de la population générale. Le principal facteur de risque est l’hérédité. Les personnes ayant des professions debout avec piétinement (boulanger, coiffeur, infirmier, hôtesses de l’air, serveur, vendeur etc) ou avec beaucoup de voyages en avion sont particulièrement exposées. Le tabac et les variations hormonales sont aussi des facteurs favorisants. La maladie veineuse évolue par poussées notamment pendant les fortes chaleurs ou pendant les grossesses.
Quels sont les symptômes ?
L’insuffisance veineuse touche 30 % de la population générale. Le principal facteur de risque est l’hérédité. Les personnes ayant des professions debout avec piétinement (boulanger, coiffeur, infirmier, hôtesses de l’air, serveur, vendeur etc) ou avec beaucoup de voyages en avion sont particulièrement exposées. Le tabac et les variations hormonales sont aussi des facteurs favorisants. La maladie veineuse évolue par poussées notamment pendant les fortes chaleurs ou pendant les grossesses.
Que faire en cas de symptômes ?
L’insuffisance veineuse touche 30 % de la population générale. Le principal facteur de risque est l’hérédité. Les personnes ayant des professions debout avec piétinement (boulanger, coiffeur, infirmier, hôtesses de l’air, serveur, vendeur etc) ou avec beaucoup de voyages en avion sont particulièrement exposées. Le tabac et les variations hormonales sont aussi des facteurs favorisants. La maladie veineuse évolue par poussées notamment pendant les fortes chaleurs ou pendant les grossesses.
Quels sont les traitements médicaux ?
Quels sont les traitements interventionnels ?
En cas de symptômes gênants ou de varices bien visibles, il est recommandé de réaliser un traitement interventionnel.
Endovenous laser treatment.
Le principe est de détruire les veines superficielles incontinentes. En présence d’un réseau profond fonctionnel, la destruction de ces veines n’aura pas de conséquence sur le drainage de la jambe au contraire il supprimera les courts-circuits gênants.
Les varices peuvent être détruites chimiquement par injection de mousse sous contrôle échographique au cabinet du médecin vasculaire. Cette technique est surtout faisable sur les veines de petits calibres.
En cas de veines ayant déjà un gros calibre (> 5 mm) il est préférable de réaliser une petite intervention en ambulatoire. L’intervention a lieu sous anesthésie locale avec un sédation intraveineuse. Elle est pratiquée par des chirurgiens vasculaires et certains médecins vasculaires. Lorsque la veine malade est à distance de la peau on pourra réaliser une destruction par technique endoveineuse thermique (laser ou radiofréquence) sans cicatrice. Par contre quand la varice est bien visible sous la peau il est préférable de la retirer par des micro-incisions de 3-4 mm.
L’intervention dure en moyenne 30 min. Elle associe les deux actes. Les patients sortent 1 à deux heures après le geste. La récupération est rapide et les douleurs sont faibles permettant une reprise quasi immédiate des activités.
Arteriopathie oblitérante des membres inferieurs
Qu’est-que l’artériopathie oblitérante des membres Inferieurs ?
Les artères sont les vaisseaux qui apportent le sang riche en oxygène aux organes et aux membres. L’artériopathie oblitérante des membres inférieurs correspond à l’atteinte des artères destinées aux membres inférieurs aboutissant à un défaut de perfusion en oxygène des jambes.
Qui sont les patients concernés ?
Les facteurs de risques cardio-vasculaires favorisent l’apparition de rétrécissement dans les artères.
Il s’agit de l’hérédité, de l’âge, de la consommation de tabac, du diabète, de l’hypertension artérielle, d’un excès de cholesterol.
La sédentarité même si elle n’est pas un facteur de risque en tant que telle aggrave les symptômes de la maladie.
Quels sont les symptômes de l’AOMI ?
Le manque de perfusion artérielle au niveau des jambes se manifeste tout d’abord par des douleurs.
Il s’agit de douleurs à la marche sous forme de crampes (mollet ou cuisse) obligeant le patient à arrêter son effort. On définit alors un périmètre de marche qui correspond à la distance de marche parcourue avant l’apparition de la douleur. Ces douleurs peuvent parfois être confondues avec des douleurs de sciatique. Un périmètre de marche inférieure à 100 m est un critère de gravité de la maladie.
Lorsque l’atteinte est plus sévère les douleurs deviennent permanentes avec notamment des douleurs la nuit obligeant le patient à sortir la jambe du lit ou à se lever. Enfin le stade ultime de la maladie correspond à l’apparition d’une souffrance cutanée avec risque de gangrène et d’amputation.
Que faire en cas de symptômes ?
Il faut consulter votre médecin traitant qui va pratiquer un examen clinique avec palpation des pouls périphériques. Le médecin va prescrire un echo-doppler artériel des membres inférieurs qui sera idéalement pratiquer par un médecin vasculaire ou angiologue.
Il s’agit de l’exploration dynamique de la circulation sanguine au niveau des artères par ultrason. Cet examen va repérer les zones où la circulation sanguine est ralentie ainsi que l’impact de ces ralentissements sur la perfusion du pied.
Le bilan devra être complété par une exploration des artères carotides (echo-doppler) et une évaluation cardiaque.
Enfin une prise de sang à la recherche de diabète et d’excès de cholestérol sera également prescrite.
Quels sont les traitements médicaux ?
Tout d’abord il faut contrôler les facteurs de risques cardio-vasculaires. Ainsi il est impératif d’arrêter de fumer, de contrôler médicalement un éventuel diabète et/ou une Hypertension artérielle. Également, un traitement pour faire baisser le taux de cholestérol sera prescrit. Un traitement fluidifiant sanguin sera également prescrit. Généralement, il s’agit de petites doses d’aspirine (100 mg) à prendre tous les jours à vie. Enfin l’étape la plus importante sera la rééducation à la marche. En effet grâce à une marche régulière les patients vont développer des circuits accessoires qui vont assurer la circulation du membre (comme des nationales qui viendraient compenser une autoroute bouchée). Il s’agit de marcher tous les jours un peu plus et petit à petit on élargie son périmètre de marche.
Le meilleur moyen pour élargir son périmètre de marche est de s’entrainer avec un tapis de marche qui permet d’avoir une estimation exacte du périmètre de marche et de contrôler la vitesse et le dénivelé.
Quels sont les traitements interventionnels ?
En cas d’echec du traitement médical bien conduit (persistance de la douleur) ou d’une symptomatologie initiale trop sévère, une intervention chirurgicale peut être indiquée. Il faudra tout d’abord compléter le bilan en réalisant un angioscanner artériel des membres inférieurs qui va donner une cartographie exacte des lésions à traiter. Le chirurgien vasculaire a à sa disposition plusieurs outils afin de déboucher les artères et privilégiera la solution la moins invasive en fonction de l’état général du patient.
En effet, il peut déboucher ou remplacer une artère chirurgicalement. On parle alors de pontage ou de désobstruction. L’intervention à lieu alors sous anesthésie générale. Et la durée d’hospitalisation varie entre 3 et 10 jours en fonction de l’état du patient. Il peut aussi réaliser des procédures endovasculaires en gonflant des ballonnets dans les artères avec mise en place de ressorts (stent) permettant de maintenir l’artère ouverte. Ces procédures ne nécessitent pas d’anesthésie générale mais une simple anesthésie locale avec une sédation. Le chirurgien accède au système artériel par une piqure à l’Aisne ou au bras. Le patient peut sortir le jour-même ou le lendemain de l’intervention. La reprise de la marche est immédiate à la sortie.
Enfin le chirurgien pourra combiner ces deux techniques dans des procédures dites hybride
L’anévrysme de l’aorte abdominale est une maladie de la paroi artérielle, responsable d’une augmentation progressive de son diamètre. Le risque essentiel est la rupture d’anévrysme qui constitue une urgence vasculaire d’une extrême gravité.
Le traitement est mis en œuvre pour les anévrysmes d’un diamètre supérieur à 5 cm ou présentant une évolution rapide : 1cm / an
Prise en charge des anévrysmes de l’aorte abdominale
Qui sont les patients concernés ?
Les facteurs de risques cardio-vasculaires favorisent l’apparition de lésions dans les artères.
Il s’agit de l’hérédité, de l’âge, de la consommation de tabac, du diabète, de l’hypertension artérielle, d’un excès de cholestérol.
Quels sont les symptômes ?
Dans la majorité des cas les anévrysmes sont asymptomatiques jusqu’à la rupture qui est fatales dans plus de 50 % des cas. La présence de douleurs abdominales ou lombaires aigües peuvent être les symptômes d’un syndrome fissuraire ou de pré-rupture et doivent conduire à une consultation en urgence. Les anévrysmes de l’aorte abdominales peuvent se manifester également par des embolies (migration de caillots) dans les membres inférieurs.
Comment dépiste-t-on les Anévrysmes de l’aorte abdominale ?
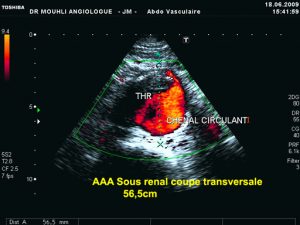
Anévrysme
Chez les patients présentant des facteurs de risques cardio-vasculaires ou des antécédents familiaux d’anévrysmes de l’aorte abdominale, on réalise un echo-doppler de l’aorte abdominale de dépistage qui va rechercher et mesurer l’anévrysme.
En présence d’un anévrysme de plus de 4 cm de diamètre il est préférable de réaliser un angio-Scanner de l’aorte afin de caractériser au mieux les limites de l’anévrysme
Que faire en cas d’anévrysme ?
Il faut rechercher d’autres pathologies cardio-vasculaires associées. On réalise donc un echo doppler des carotides, un bilan cardiaque complet, un echo-doppler des artères des membres inférieurs. On recherche et traite les facteurs de risque cardio-vasculaire comme l’hypertension artérielle, le diabète et l’hypercholestérolémie.
Si l’anévrysme présente un diamètre inférieur à 5 cm on propose une surveillance par des echo-dopplers tous les 6 mois idéalement réalisés chez le même praticien afin de suivre l’évolution de l’anévrysme.
Si l’anévrysme est supérieur à 5 cm ou qu’il présente une évolution rapide (1 cm par an) ou qu’il est compliqué (douleurs, embolies), un traitement chirurgical est discuté en fonction de l’état général du patient.
En quoi consiste l’intervention ?
La chirurgie conventionnelle ou « mise à plat – greffe », pratiquée sous anesthésie générale, comporte l’ouverture de l’abdomen et l’implantation d’une prothèse à la place de la zone anévrysmale. La durée d’hospitalisation varie de 5 à 15 jours. Il s’agit d’une chirurgie lourde mais qui constitue le traitement le plus efficace à long terme.
L’endoprothèse aortique, traitement endovasculaire pratiqué sous anesthésie
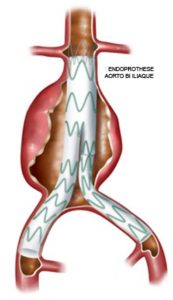 générale ou locorégionale, consiste à introduire par les artères fémorales, une prothèse comprimée dans une gaine. Cette endoprothèse est déployée sous contrôle radiologique dans l’aorte abdominale afin de couvrir la totalité de l’anévrysme. La durée de l’hospitalisation est de 1 à 5 jours. L’anévrysme est donc exclu de la circulation même s’il reste présent. Il s’agit d’un traitement peu invasif avec des suites opératoires généralement très simples. Il nécessite en revanche un suivi régulier post opératoire pour dépister une évolution des zones d’ancrage pouvant aboutir à une perte d’efficacité du traitement.
générale ou locorégionale, consiste à introduire par les artères fémorales, une prothèse comprimée dans une gaine. Cette endoprothèse est déployée sous contrôle radiologique dans l’aorte abdominale afin de couvrir la totalité de l’anévrysme. La durée de l’hospitalisation est de 1 à 5 jours. L’anévrysme est donc exclu de la circulation même s’il reste présent. Il s’agit d’un traitement peu invasif avec des suites opératoires généralement très simples. Il nécessite en revanche un suivi régulier post opératoire pour dépister une évolution des zones d’ancrage pouvant aboutir à une perte d’efficacité du traitement.
Le choix entre les différentes techniques est discuté en consultation en fonction des souhaits du patient, de son état général et de l’anatomie de l’anévrysme.
Prise en charge des lésions carotidiennes
Le cerveau est alimenté en oxygène par 4 artères, les deux carotides et les deux vertébrales.
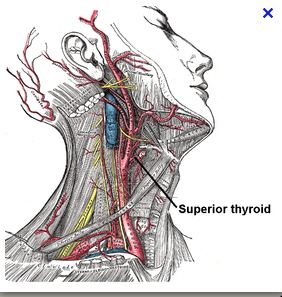
Ces artères se réunissent à la base du crane en un tronc qui ensuite se divise pour donner les branches qui vont perfuser chaque partie du cerveau.
Un accident vasculaire cérébral survient quand une zone du cerveau est privée de sang. Cela peut arriver quand une branche terminale se bouche. Les artères carotides naissent de l’aorte juste au niveau du cœur et cheminent dans le cou pour entrer dans le cerveau à la base du crâne. C’est au niveau du cou que les artères carotides peuvent présenter des rétrécissements provoqués par des plaques de cholestérol.
Ces rétrécissements peuvent être responsable soit d’un défaut d’alimentation en oxygène du cerveau on parle alors de bas débit cérébral soit d’une migration d’un morceau de la plaque qui va boucher une branche terminale du cerveau on parle alors d’embolies.
Qui sont les patients concernés ?
Les facteurs de risques cardio-vasculaires favorisent l’apparition de rétrécissement dans les artères.
Il s’agit de l’hérédité, de l’âge, de la consommation de tabac, du diabète, de l’hypertension artérielle, d’un excès de cholestérol.
Quels sont les symptômes ?
Un AVC d’origine carotidienne peut être responsable d’une Hémiplégie (paralysie d’un bras et/ou d’une jambe d’un côté), d’une Aphasie (difficulté à s’exprimer), d’une paralysie faciale et/ ou d’une cécité mono-oculaire (perte de la vision d’un œil).
Ces symptômes peuvent être soit définitifs soit transitoires. Beaucoup de patients présentent des rétrécissements de la carotide qui restent asymptomatiques.
Comment dépiste-t-on les sténoses carotidiennes ?
Chez les patients qui présentent des facteurs de risque cardio-vasculaires ou des antécédents cardio-vasculaires on prescrit un echo-doppler artériel des troncs supra-aortiques de dépistage. Cet examen idéalement réalisé par un médecin angiologue va rechercher et quantifier un rétrécissement des carotides.
On quantifie un rétrécissement artériel en pourcentage. Plus le pourcentage est important plus le rétrécissement est important.
Que faire en cas de rétrécissement des carotides ?
Dans tous les cas de figure on débute une prise en charge des facteurs de risque cardio-vasculaires avec l’arrêt du tabac, un traitement pour faire baisser le cholestérol, un traitement d’une hypertension artérielle ou d’un diabète. On prescrit également un traitement fluidifiant sanguin par de l’aspirine à petite dose.
Chez les patients qui ont fait un accident vasculaire cérébral avec déficit permanent ou transitoire et qui présentent un rétrécissement de la carotide supérieur à 50 % il est recommandé de réaliser rapidement une intervention chirurgicale.
Chez les patients n’ayant jamais fait d’accident vasculaire cérébral, on propose une intervention préventive en cas de sténose supérieure à 70 % surtout si elle a tendance à s’aggraver dans le temps.
En quoi consiste l’intervention ?
L’intervention de la carotide se nomme endartériectomie carotidienne. Le principe est de nettoyer la carotide en retirant la plaque qui obstrue la lumière. L’intervention a lieu sous anesthésie loco-régionale.
L’anesthésiste commence donc par endormir la zone opératoire permettant à l’intervention de se dérouler sous surveillance neurologique continue. Le chirurgien réalise une ouverture de 10 cm au niveau du cou. Il aborde la carotide à l’endroit du rétrécissement. La circulation dans la carotide est alors arrêtée de part et d’autre de la zone de rétrécissement. Le patient étant réveillé et on surveille la bonne tolérance neurologique. L’artère est ouverte en regard de la lésion qui est décrochée et retirée. Enfin l’artère est refermée à l’aide d’une rustine (patch)pour éviter une mauvaise cicatrisation.
L’intervention dure en moyenne 1h10 et la durée d’hospitalisation moyenne est de 4 jours.
Angioplastie stenting carotidienne

Quels sont les symptômes d’une sténose carotidienne ?
Les symptômes et examens diagnostiques de la maladie des artères du cou
une faiblesse musculaire dans une moitié du corps : visage, bras ou jambe.
une sensation d’engourdissement.
des troubles du langage, de la vision ou de l’équilibre (vertiges).
Les études ont montré qu’il est conseillé d’intervenir si la sténose est supérieure à 70%. L’opération est réalisée dans les deux semaines après l’apparition des symptômes, car c’est à ce moment que le risque d’une nouvelle attaque est le plus grand.
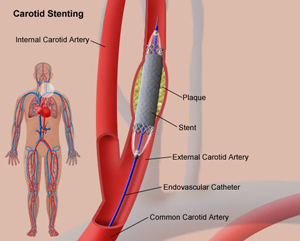
La carotide est une des artères qui apporte le sang au cerveau. Une sténose est un rétrécissement de l’artère, généralement dû à une athérosclérose (accumulation de graisse et calcium dans la paroi). Cette accumulation forme une plaque qui s’épaissit progressivement et réduit la circulation du sang.
Quels sont les risques d’une opération de la carotide ?
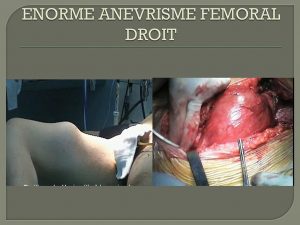
Anevrisme femoral droit
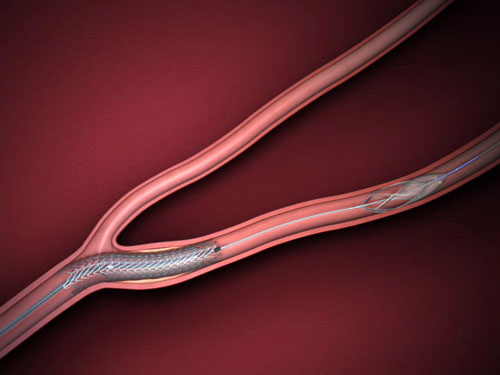
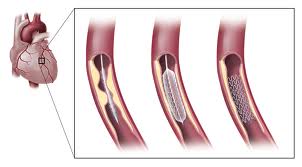
L’angioplastie carotidienne ou dilatation de la carotide consiste à introduire un stent puis un ballon dans la sténose et à le gonfler pour écraser la plaque d’athérome et rétablir la circulation dans l’artère. Les bonnes indications de l’angioplastie carotidienne sont les malades ayant une sténose carotidienne à risque d’AVC et pour lesquels la chirurgie est contre indiquée.
Cette technique est apparue il y a plus de trente ans et a été améliorée progressivement. Malgré cela l’angioplastie carotidienne n’est pas aussi fiable que la chirurgie dans le traitement des sténoses athéromateuses de la bifurcation carotidienne mais elle permet de traiter certains cas particuliers où la chirurgie n’est pas efficace.
- A) Technique de l’angioplastie carotidienne.
Un double traitement anti-aggrégant plaquettaire est débuté les jours précédent l’intervention.
L’angioplastie est réalisée dans une salle de radiologie vasculaire ou dans une salle d’opération équipée d’un matériel de radiologie vasculaire. Elle est réalisée par un chirurgien vasculaire, par un radiologue vasculaire interventionel, ou par un cardiologue interventionel. Dans tous les cas ce spécialiste devra être formé aux techniques endoluminales spécifiques à l’angioplastie de la carotide.
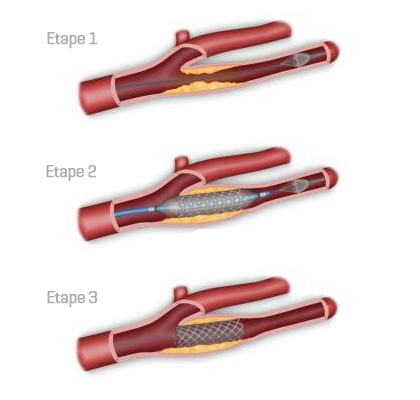
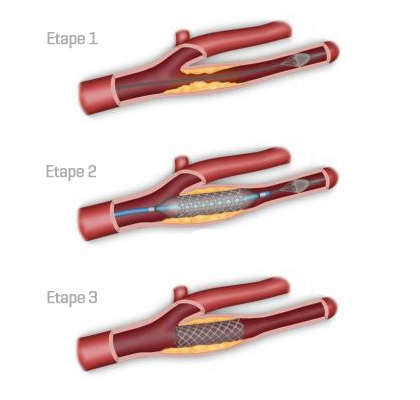
Il existe de nombreuses techniques d’angioplastie de la carotide. Nous décrirons ici, de façon simplifiée, une des différentes variantes d’angioplastie de la carotide avec pose de stent (endoprothèse) et filtre sous anesthésie locale et sédation.
Avant l’angioplastie, un médicament est injecté au patient (prémédication) de façon à lever son anxiété et à lui permettre d’être détendu. Il est alors installé le plus confortablement possible sur la table radio-transparente.
Une anesthésie locale est réalisée au pli de l’aine associée à l’injection intraveineuse d’un médicament sédatif.
Le praticien ponctionne l’artère fémorale et introduit dans celle-ci un guide artériel (tige très fine et très souple longue de plus d’un mètre).
L’angioplastie carotidienne ou dilatation de la carotide consiste à introduire un stent puis un ballon dans la sténose et à le gonfler pour écraser la plaque d’athérome et rétablir la circulation dans l’artère. Les bonnes indications de l’angioplastie carotidienne sont les malades ayant une sténose carotidienne à risque d’AVC et pour lesquels la chirurgie est contre indiquée.
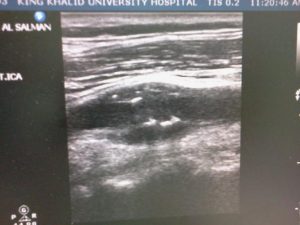
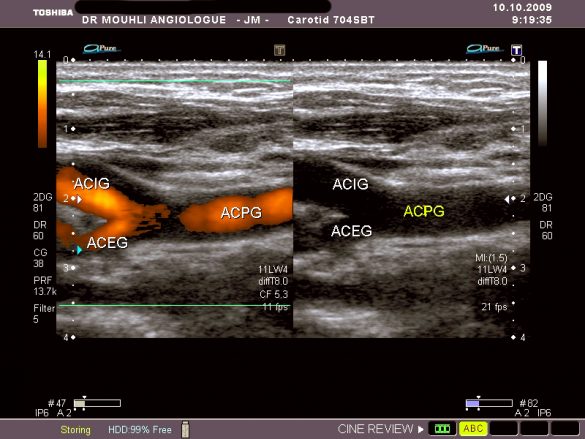
stenose carotide
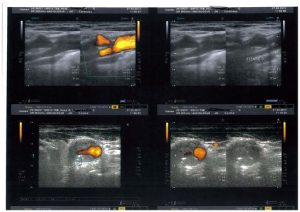
stenting carotide interne droite et plaque anfractueuse et stenosante sur la Carotide primitive droite non visualisé par l’angioscanner et l’angiographie
Cette technique est apparue il y a plus de trente ans et a été améliorée progressivement. Malgré cela l’angioplastie carotidienne n’est pas aussi fiable que la chirurgie dans le traitement des sténoses athéromateuses de la bifurcation carotidienne mais elle permet de traiter certains cas particuliers où la chirurgie n’est pas efficace.
- A) Technique de l’angioplastie carotidienne.
Un double traitement anti-aggrégant plaquettaire est débuté les jours précédent l’intervention.
L’angioplastie est réalisée dans une salle de radiologie vasculaire ou dans une salle d’opération équipée d’un matériel de radiologie vasculaire. Elle est réalisée par un chirurgien vasculaire, par un radiologue vasculaire interventionel, ou par un cardiologue interventionel. Dans tous les cas ce spécialiste devra être formé aux techniques endoluminales spécifiques à l’angioplastie de la carotide.
Il existe de nombreuses techniques d’angioplastie de la carotide. Nous décrirons ici, de façon simplifiée, une des différentes variantes d’angioplastie de la carotide avec pose de stent (endoprothèse) et filtre sous anesthésie locale et sédation.
Avant l’angioplastie, un médicament est injecté au patient (prémédication) de façon à lever son anxiété et à lui permettre d’être détendu. Il est alors installé le plus confortablement possible sur la table radio-transparente.
Une anesthésie locale est réalisée au pli de l’aine associée à l’injection intraveineuse d’un médicament sédatif.
Le praticien ponctionne l’artère fémorale et introduit dans celle-ci un guide artériel (tige très fine et très souple longue de plus d’un mètre).
- B) Angioplastie carotidienne : les indications
En France, la haute autorité de santé (HAS) a émis des recommandations sur les indications de l’angioplastie carotidienne, ce qui encadre l’utilisation de cette technique.
1) les indications quasi exclusives.
Ce sont les sténoses carotidiennes situées en amont ou en aval de la bifurcation carotidienne et notamment les sténoses de la carotide commune intra thoracique et les sténoses de la carotide interne au-dessus du bulbe carotidien.
2) les bonnes indications de l’angioplastie pour les sténoses de la bifurcation carotidienne.
Les sténoses carotidiennes radiques (chez un malade ayant eu un traitement par rayons, par exemple pour une tumeur des cordes vocales ; l’opération de la carotide est alors plus risquée).
Les resténoses carotidiennes précoces après opération de la carotide. Elle surviennent dans l’année qui suit l’opération. (La resténose précoce est fibreuse et à faible risque d’embolie en cas d’angioplastie).
Les paralysies des cordes vocales controlatérales (L’angioplastie, qui a un risque quasi nul d’atteinte des nerfs crâniens, est préférable à la chirurgie pour éviter un risque de paralysie bilatérale des cordes vocales).
Les opérations de la carotide considérées comme à risque par le chirurgien.
3) les indications possibles.
Les indications à l’angioplastie carotidienne ne peuvent être posées qu’après réunion pluridisciplinaire entre le chirurgien, l’angioplasticien, et le neurologue.
L’occlusion de la carotide interne controlatérale (car elle nécessite dans un quart des cas la pose d’un shunt, ce qui dans certaines circonstances, peut poser un problème au chirurgien).
Les resténoses carotidiennes tardives sont constituées d’athérome mou emboligène. Cela augmente le risque d’AVC au cours de la procédure et rend l’angioplastie moins attractive par rapport à la chirurgie.
Les patients sous double anti aggrégation plaquettaire mais les techniques modernes d’hémostase permettent dans la plupart des cas d’opérer sous deux antiaggrégant plaquettaire et même parfois aussi avec un traitement anticoagulant associé.
Les atteintes sévères du coeur ou des poumons (dans ce cas, en fonction du risque que fait courir la sténose carotidienne, il est parfois préférable de ne faire ni opération, ni angioplastie carotidienne).
- C) Contre-indications.
1) les contre-indications formelles.
Ce sont les sténoses athéromateuses de la bifurcation carotidienne pour lesquelles l’opération de la carotide est possible (car dans ce cas le risque d’AVC en cas d’angioplastie est supérieur au risque de la chirurgie).
2) les contre-indications relatives.
Les contre-indications sont évaluées en fonction du risque de l’opération et du risque de la sténose carotidienne si elle n’est pas traitée par angioplastie ou chirurgie.
Les sujets âgés (car le risque d’AVC de l’angioplastie de la carotide augmente avec l’âge).
Les plaques athéromateuses volumineuses et ulcérées du dôme aortique.
Certaines conformations anatomiques des artères naissant de l’aorte. (car cela complique la mise en place des cathéters dans la carotide).
Les sténoses carotidiennes très étendues, ou avec une carotide interne d’aval de très petit calibre ou plicaturée.
En cas de sténose asymptomatique de la bifurcation carotidienne, l’étude ACST2 a montré que l’angioplastie avait un risque d’AVC grave similaire à celui de la chirurgie mais avec plus d’AVC modérés. De ce fait, lorsque l’opération de la carotide ne présente pas de difficulté particulière, elle reste préférable à l’angioplastie chez les malades n’ayant eu aucun symptôme. Mais l’angioplastie carotidienne a toute sa place lorsque l’opération de la carotide s’avère compliquée.
- D) Risque de complications.
Comme en chirurgie, le principal risque est la survenue d’un AVC. L’angioplastie carotidienne a un risque d’AVC deux fois plus élevé que la chirurgie.
Même en l’absence d’AVC la dilatation de la plaque d’athérome entraîne la migration de micro-emboles dans le cerveau qui sont responsables d’une baisse des fonctions supérieures souvent transitoire.
Le risque d’hématome au point de ponction (par où l’on passe les cathéters) est très faible car il existe des systèmes d’occlusion de ce point de ponction.
Le risque d’allergie à l’iode ou d’aggravation d’une insuffisance rénale est faible car des précautions permettent de limiter ce risque.
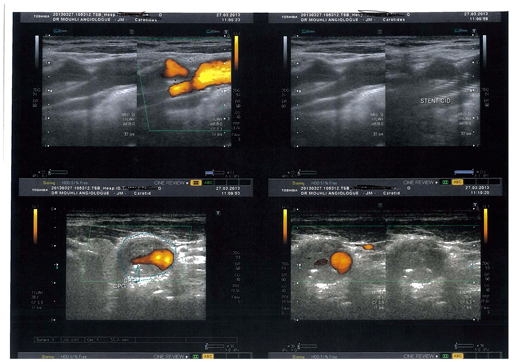
Exemple d’angioplastie carotidienne pour resténose à 6 mois après chirurgie.
Les resténoses précoces après endartériectomie carotidienne sont rares.
Le doppler échographie fait à 6 mois et un an après l’opération permet de les détecter.
La resténose précoce est fibreuse. C’est une bonne indication d’angioplastie carotidienne endoluminale avec stent.
L’indication à ce traitement a été décidé en staff multidisciplinaire sur avis du chirurgien et avec information et accord du malade.
Cette intervention a été réalisée sous double traitement anti aggrégant plaquettaire.
Angiographie numérisée par voie artérielle selective montrant la resténose de la carotide interne à la partie moyenne du bulbe carotidien
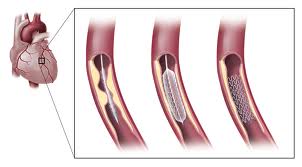
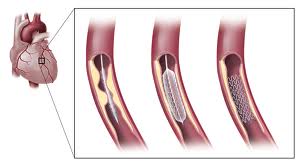
Une endoprothèse ou stent est positionnée dans la resténose. La resténose persiste car la force radiale du stent n’est pas suffisante pour écraser la plaque
Un ballon est introduit dans le stent et insufflé (gonflé) pour écraser la plaque fibreuse et rétablir un chenal circulant de bon calibre dans la carotide
Le contrôle angiographique montre le bon résultat de cette angioplastie carotidienne. Le stent dont les mailles métalliques sont visibles permet de maintenir l’artère ouverte
Conclusion
L’angioplastie carotidienne est très supérieure à la chirurgie dès lors que la sténose n’est pas due à une plaque d’athérome ou qu’elle est située au-dessus ou au-dessous de la bifurcation carotidienne.
Lorsque la sténose est due à une plaque d’athérome de la bifurcation carotidienne, la haute autorité de santé donne comme avis que l’angioplastie carotidienne avec stent n’est indiquée que si le chirurgien juge l’intervention chirurgicale contre-indiquée ou si les conditions médico-chirurgicales sont jugées à risque après discussion multi-disciplinaire avec notamment avis du chirurgien vasculaire et du neurologue
Lorsque la sténose est due à une plaque d’athérome de la bifurcation carotidienne, la haute autorité de santé donne comme avis que l’angioplastie carotidienne avec stent n’est indiquée que si le chirurgien juge l’intervention chirurgicale contre-indiquée ou si les conditions médico-chirurgicales sont jugées à risque après discussion multi-disciplinaire avec notamment avis du chirurgien vasculaire et du neurologue
V Chirurgie de l’accès vasculaire pour hémodialyse
Les patients insuffisants rénaux nécessitent d’être dialysé. La dialyse consiste à aspirer le sang du patient, l’épurer puis le restituer. Pour se faire nous constituons des Fistules artério veineuses généralement au niveau du membre supérieur et nous nous assurons du maintien d’un bon débit dans ces dernières pour optimiser la dialyse.





